検査と診断
検査と診断の流れ*1-5
乳がんの検査には、乳がんをみつける検査と乳がんと確定する検査、乳がんがどのくらい広がっているか調べる検査があります。
視触診、マンモグラフィ、超音波検査などで乳がんが疑われた場合は、病変部分の細胞を採取して、顕微鏡で調べ、良性か悪性か、病変の性質はどうかなどを確認したうえで、確定診断を行います。
がんと診断されたら、がんの広がり具合を調べるための画像検査に進みます。ここでがんの大きさや位置などを確認して病期を判定し、手術方法を含む治療計画がたてられます。
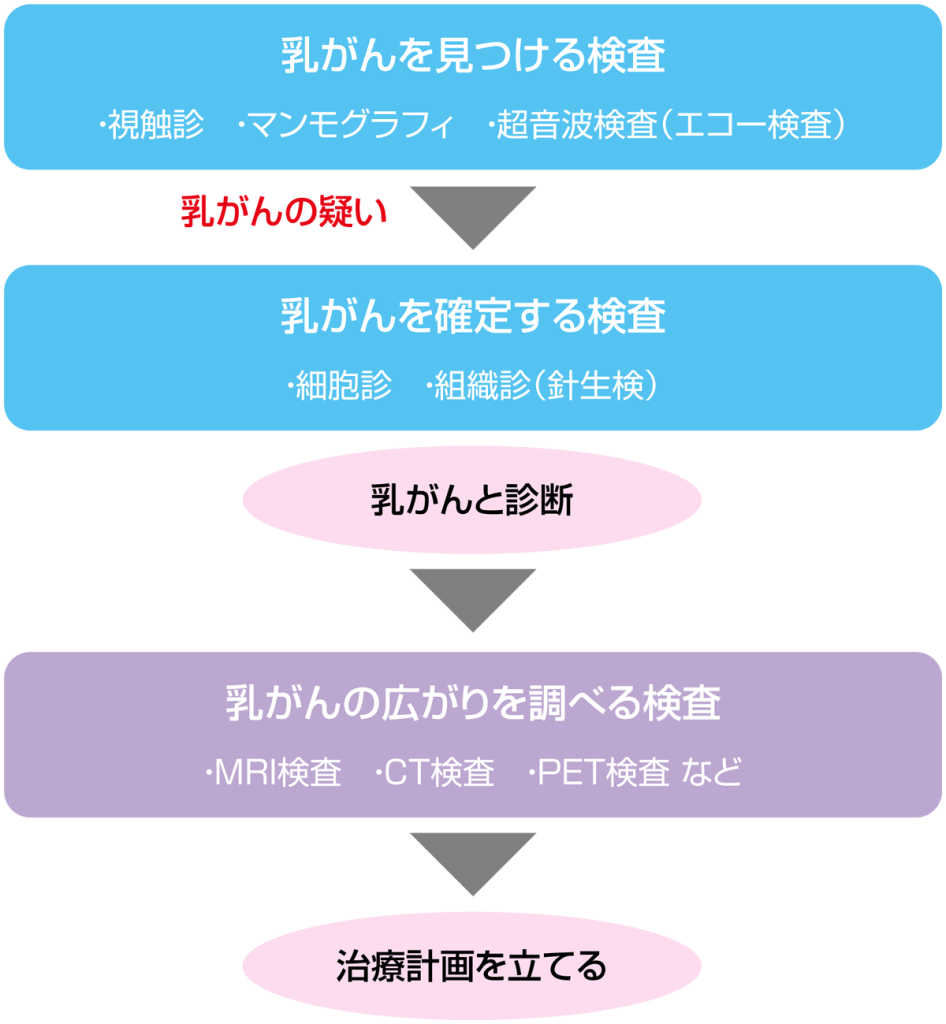
乳がんを見つける検査(スクリーニング)
マンモグラフィでは、しこり(腫瘤)や石灰化などを確認します。石灰化とは、乳房の一部にカルシウムが沈着したもので、画像では白い砂粒のような影としてみえます。乳がんでは、白い砂粒のような小さなものが1ヵ所にたくさん集まっていることが多く、これが診断の手がかりとなります。
超音波(エコー)検査は、主に乳房内にしこりがあるかどうかを確認するために行われます。
がんを確定する検査(細胞診/組織診)
がんが疑われる場合は、乳房から細胞や組織を採取して、顕微鏡で調べる検査が行われます。検査法は、細い注射針で細胞を吸引する「細胞診検査」と、それよりもやや太い専用の針を使って組織を取り出す「針生検(組織診検査)」などがあります。細胞診検査は、からだへの負担が少なく局所麻酔も不要です。ただし、採取できる細胞の量がごくわずかなため、診断を確定するのが難しいこともあります。組織診検査は、一度の穿刺でひとつの組織を採取する「コア針生検」や、専用針を使用して一度の穿刺で複数の組織を採取することができる「マンモトーム生検」などのほか、皮膚を切開して組織を採取する外科的な生検があります。いずれも局所麻酔が必要となりますが、調べられる細胞や組織の量が多いので、細胞診に比べて確実な診断ができ、腫瘍について、より詳しい情報を得ることが可能になります。
・病理検査と病理診断
患者さんのからだから採取された組織や細胞を染色し、顕微鏡で観察する検査を病理検査、その結果を病理診断といいます。病理検査は病理医が担当しています。
・病理検査の方法
針生検などで採取した乳がんの組織を用います。ホルモン受容体(エストロゲン受容体とプロゲステロン受容体)の有無は、免疫組織化学法という病理検査でわかります。HER2タンパクの過剰発現を調べる場合は免疫組織化学法を、HER2遺伝子を調べる場合はin situ hybridization(ISH)法という方法を用いて検査します。
がんの広がりを調べる検査(画像検査)
乳がんと診断されたら、がんの広がりを調べるため画像検査を行います。
最近では、造影剤を用いたMRI検査が行われることが多くなっています。
造影剤を使うことで、しこりと離れた場所の小さながんも捉えることができ、乳房温存療法が可能かどうかを判断するのに役立ちます。また、がんが進行して他の臓器への転移が疑われる場合は、PET検査などが行われることもあります。
*1. 日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p18-23, 2023.
*2. 国立がん研究センター がん情報サービス「乳がん 検査」(2023年11月時点)
*3. 木下貴之ほか 監. 国立がん研究センターの乳がんの本. 小学館, p24-27, 2018.
*4. 日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p58-59, 2023.
*5. 日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p103-109, 2023.
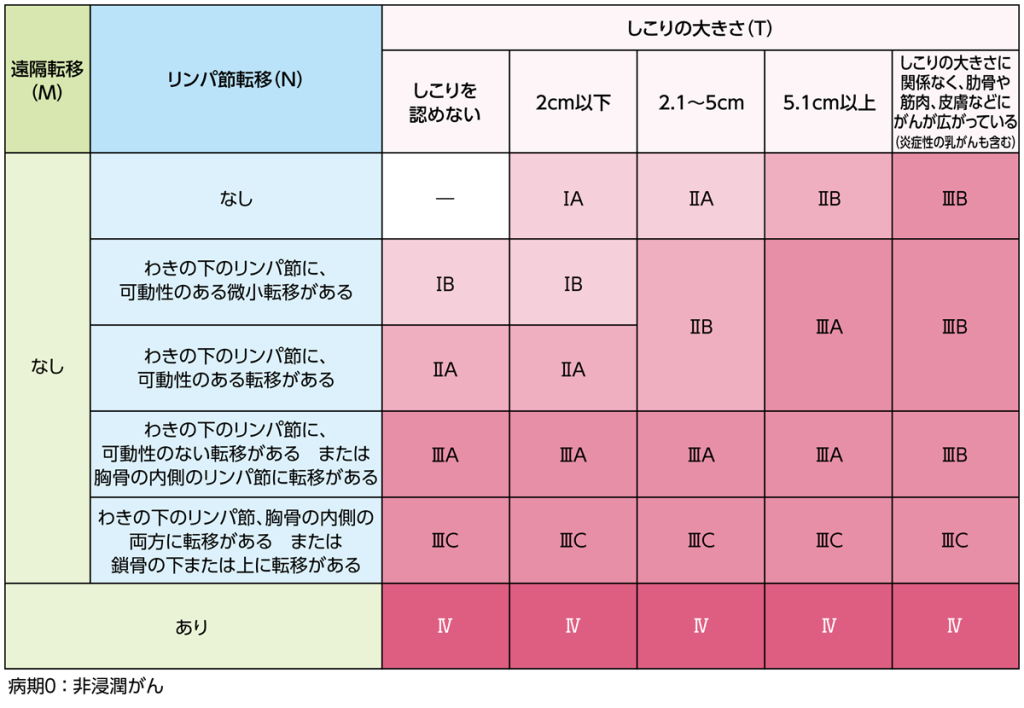
病期(ステージ)分類
乳がんの病期は、しこりの大きさ(T)、リンパ節への転移状況(N)、他の臓器への転移の有無(M)によって、大きく0期~Ⅳ期にわけられます。
非浸潤がんは0期になります。
日本乳癌学会 編. 乳癌取扱い規約 第18版. 金原出版, p3-6, 2018.
国立がん研究センター がん情報サービス「乳がん 治療」(2023年11月時点)より作成
サブタイプ分類*6,7
乳がんは、がん細胞の性質によって、薬の反応性や増殖する力の強さなどが異なります。
乳がん細胞を、性質を示す指標(ホルモン感受性/HER2過剰発現/がん細胞の増殖能力:Ki-67)によって5種類に分類したのがサブタイプ分類です。薬物療法は、サブタイプに応じて適切な治療が選択されます。
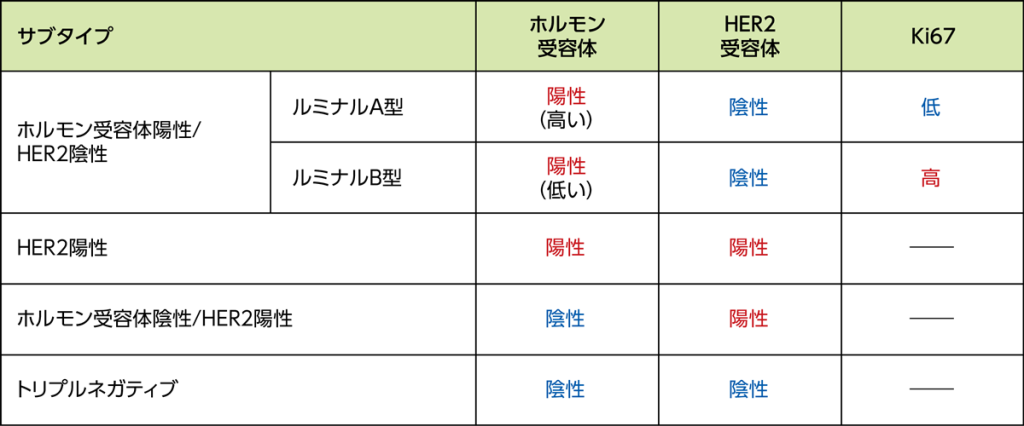
・ルミナル型
女性ホルモンに対する受容体(エストロゲン受容体とプロゲステロン受容体)をもつ「女性ホルモン受容体陽性乳がん」の大部分と一致する乳がんのこと
・HER2陽性
がんの増殖に重要な役割を果たしているHER2受容体が過剰に発現しているタイプの乳がんのこと
・トリプルネガティブ
2つの女性ホルモン受容体(エストロゲン受容体とプロゲステロン受容体)とHER2受容体を発現していない乳がんのこと
日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p113-114, 2023.
日本乳癌学会 編. 乳癌診療ガイドライン ②疫学・診断編 2022年版, 金原出版, p313-314, 2022. を参考に作成
*6. 日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p113-114, 2023.
*7. 日本乳癌学会 編. 乳癌診療ガイドライン ②疫学・診断編 2022年版, 金原出版, p313-314, 2022.
トリプルネガティブ乳がん(TNBC)について
トリプルネガティブ乳がんとは、がん細胞に、ホルモン受容体である①エストロゲン受容体と②プロゲステロン受容体、そして③HER2(ハーツ―)タンパクの3つ(トリプル)がいずれも発現していないタイプの乳がんのことをいいます。
TNBCは、乳がん全体の約15%~20%を占めます*8。また、若い世代の乳がん患者では、TNBCの比率が比較的高いことが特徴です*9。
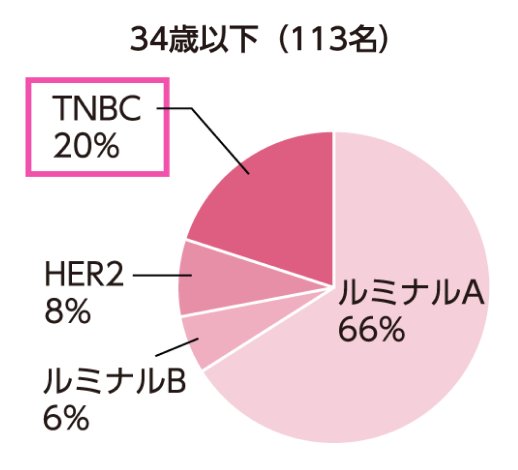
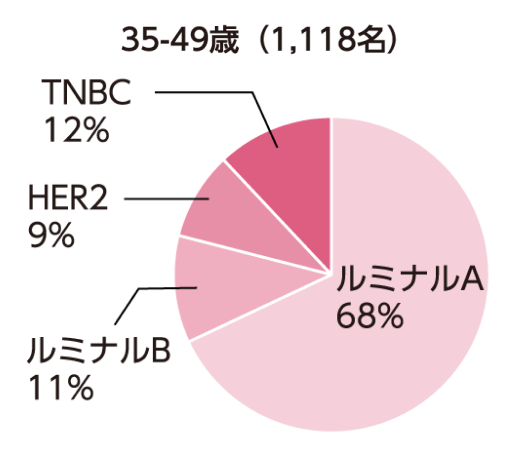

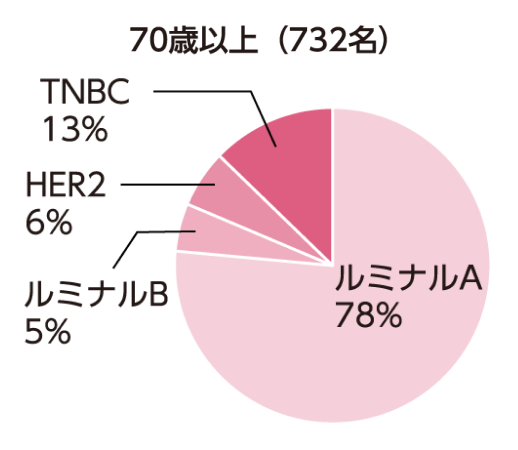
Shibuta K, et al. Breast Cancer. 2011; 18: 292-298. より作図
*8. Yao H, et al. Oncotarget. 2017;8:1913–1924.
*9. Shibuta K, et al. Breast Cancer. 2011; 18: 292-298.
「BRCA遺伝子変異」に対する分類*10,11
がん細胞そのものの分類のほかに、遺伝子変異に関する分類が使われることもあります。
たとえば、BRCA遺伝子検査の結果、BRCA1/2遺伝子に病的変異がある(または病的と疑われる変異がある)場合は、「BRCA遺伝子変異陽性乳がん」と判定され、HBOCの診断につながります。
BRCA1/2遺伝子が関係しているかどうか現時点では判断できない変異がみつかることもあります。

*10. 日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p234-235, 2023.
*11. 日本HBOC コンソーシアム広報委員会 編. 遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために(ver.5.1). p15-17, 2020.
MSI- High(高頻度マイクロサテライト不安定性)に対する分類
がん細胞内のDNAを調べ、「高頻度マイクロサテライト不安定性(MSI-High)」と呼ばれる特徴を持つがんを「MSI-High固形がん」といいます。乳がんではMSI-Highとなるのは1%未満の頻度とされています*12。
MSI-High固形がんかどうかは、手術などで採取したがん細胞を用いた「MSI検査」によって確認します。検査の結果、MSI-Highの特徴が確認された患者さんでは、治療法が異なることがあります。
MSI-High固形がんについては、こちらでさらに詳しくご紹介しています。
*12. 日本乳癌学会 編. 患者さんのための乳がん診療ガイドライン 2023年版, 金原出版, p183, 2023.
TMB-Highに対する分類
TMB*(腫瘍遺伝子変異量)とは、がん細胞のもっている遺伝子変異の量のことです*13。TMBの値は、がん種や個々のがんにより、高いものから低いものまでさまざまです。
TMBの値が高い固形がんを「TMB-High固形がん」といい、さまざまながん種で報告されています。
TMB-Highかどうかを調べるには、患者さんのがん組織の遺伝子を解析する「TMBの検査(がん遺伝子パネル検査)」を行います。TMB-Highかどうかによって、選択できる治療法が異なります。
TMB-High固形がんについては、こちらでさらに詳しくご紹介しています。
*TMB:Tumor Mutation Burden
*13. 千田圭悟 他, 病理と臨床 2020; 38: 402-407
監修:新倉 直樹 先生
東海大学 医学部 外科学系 乳腺・腫瘍科学 教授
がんについて知る
がんについて、どのがん種にも共通して役立つ情報を提供しています。


